Entendemos por placenta previa el hecho anatómico por el cual la placenta esté insertada en la parte baja del útero, lejos de su lugar habitual en el fondo del mismo, situado en su parte superior.
La placenta previa es consecuencia de una anomalía en el momento de la anidación ovular. Se trata de una implantación ectópica del huevo, por encima del orificio interno del cuello uterino.
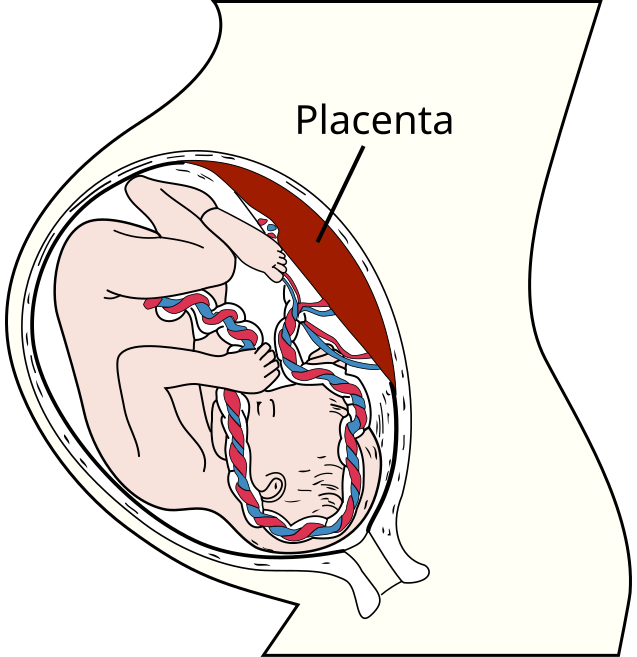 |
| Posición normal de la placenta. En la placenta previa, ésta se sitúa junto al cuello del útero. |
Es fundamental saber que la placenta previa es la causa más frecuente de hemorragia uterina en el tercer trimestre de gestación (debida al despegamiento de la placenta insertada en el segmento inferior del útero) y, además, esta hemorragia suele cursar sin dolor; por tanto, si presentas hemorragia vaginal en el tercer trimestre que no se acompaña de dolor debes sospechar la existencia de una placenta previa.
La incidencia de placenta previa aumenta con el número de embarazos, de ahí la discreta tendencia descendente en la aparición de placenta previa actualmente (las mujeres cada vez tienen menos hijos). La posibilidad de repetición de esta anomalía en una embarazada que la sufrió en embarazos previos es del 1-3%. Suele aparecer alrededor de la semana 20 en gestantes de edad avanzada.
Tipos de placenta previa
La situación de la placenta en el segmento inferior y sus relaciones con el orificio interno del cuello determinan la existencia de diferentes variedades anatómicas de placenta previa. Estas variedades anatómicas se refieren a las relaciones entre placenta y útero y, naturalmente pueden variar a lo largo del embarazo debido a los cambios que experimenta el útero conforme avanza la gestación.
Por tanto un diagnóstico de placenta previa no es definitivo, porque la placenta se mueve y puede evolucionar a una variedad anatómica distinta a lo largo del embarazo y, sobretodo, durante el parto.
En el transcurso del embarazo podría ocurrir que el cuello del útero estuviera parcial o totalmente cubierto por la placenta y en base a esto distinguimos las cuatro variedades siguientes (ordenadas de la forma menos grave a la más comprometida):
⦁ PLACENTA PREVIA DE INSERCIÓN BAJA O LATERAL: la placenta se inserta por delante de la cabeza fetal pero no llega a ocluir el cuello del útero.
⦁ PLACENTA PREVIA MARGINAL. En este caso el cuello del útero puede estar parcialmente ocluido por la placenta
⦁ PLACENTA PREVIA OCLUSIVA PARCIAL. El cuello está en parte cubierto por la placenta y en parte por las membranas fetales.
⦁ PLACENTA PREVIA OCLUSIVA TOTAL. El cuello está completamente taponado por la placenta.
Lo más importante de la identificación de estas variedades es, de un lado, la hemorragia que se produce y, del otro, la posibilidad o no de que el parto se efectúe por vía vaginal.
El parto vaginal será posible sólo en las primeras dos variedades anatómicas. En casos de placenta oclusiva o parcialmente oclusiva los médicos recomendarán la cesárea.
Recuerda que la posición de la placenta puede evolucionar. En el caso de las formas intermedias, la evolución suele ser favorable pudiendo desaparecer la anomalía antes del parto. En el caso de las variedades oclusivas la evolución es más difícil y no suelen regresar a formas menos graves.
Causas de la placenta previa
Para que la placenta se inserte en un lugar distinto del habitual en el fondo uterino, se tienen que producir anomalías en el momento de la nidación del embrión. Estas anomalías pueden ser debidas al embrión o a la mucosa del útero.
Factores relacionados con el embrión:
⦁ Retraso en la capacidad de implantación
⦁ Fecundación tardía (intrauterina)
⦁ Gestación múltiple
Factores relacionados con el útero:
⦁ Alteraciones funcionales (transformación irregular del endometrio)
⦁ Alteraciones orgánicas (legrados repetidos, miomas, multiparidad, cicatrices uterinas-cesárea, tratamientos de reproducción asistida).
Síntomas de la placenta previa
La hemorragia es el síntoma dominante. Toda hemorragia vaginal acaecida en el tercer trimestre de la gestación debe hacer pensar en una placenta previa.
Lo característico del cuadro es que la aparición de la primera hemorragia se produzca hacia las 28-32 semanas.
Las hemorragias suelen ser espontáneas e indoloras, aunque en ocasiones puede acompañarse de contracciones uterinas. Son de sangre roja y se presentan de forma intermitente, pero con tendencia a hacerse progresivamente más graves y más frecuentes.
La sangre perdida es fundamentalmente materna. Puede haber mezclada cierta sangre fetal, pero normalmente el pronóstico y el estado fetal son buenos, a diferencia del materno que puede verse gravemente afectado por las pérdidas de sangre.
Tratamiento de la placenta previa
Una vez que el médico detecta una posible placenta previa, los pasos que sigue son los siguientes:
Determinar la posición del bebé. Es frecuente que en casos de placenta previa, la estática esté alterada (situación transversa, oblicua o presentación de nalgas) porque la placenta dificulta la acomodación de la cabeza fetal en la pelvis.
Se realizará una eco transabdominal o transvaginal. Los hallazgos de esta prueba permitirán confirmar el diagnóstico de placenta previa y además definir su variedad anatómica (y con ello un pronóstico materno-fetal).
El médico deberá diferenciar la placenta previa de otras anomalías como el desprendimiento de placenta, la rotura del útero (excepcional) otras causas de sangrado cervical o vaginal, como lesiones a nivel de estas estructuras. En estos casos el tipo de sangrado es distinto con pérdidas más continuas y negruzcas (se confirmará mediante ecografía y exploración de genitales externos, vagina, cérvix o útero).
En cuanto aparezcan hemorragias el médico recomendará reposo. Si las hemorragias son muy repetidas o adquieren cierta intensidad, el reposo debe ser absoluto y quizás se ordene ingreso en el hospital.
Si las hemorragias llegan a ser alarmantes, habrá que recurrir a la cesárea, en cuanto la madurez fetal se juzgue suficiente (34 semanas). Si la madurez fetal no es la conveniente puede recurrirse a la administración de corticoides.
En la placenta previa oclusiva total o parcial, se recurrirá a la cesárea aunque las hemorragias sean escasas. Si la placenta previa no ocluye el cuello del útero, no se sangra o se sangra poco, el estado fetal es bueno y la posición del bebé es la norma, se esperará el desencadenamiento del parto espontáneo, ya que en estas variedades de placenta previa muchas veces es posible el parto vaginal.